Harald Walach
Wenn Ärzte, Pharmakologen und die meisten Menschen, das Wort „Placebo“ hören, dann schwingt die Bedeutung „ungeliebter Nebeneffekt“, „pharmakologisches Abfallprodukt“, „lästig aber unvermeidbar“, und so manche andere Bedeutung mit. In der Debatte um die Homöopathie wird der Begriff meistens verwendet, um zu argumentieren, Homöopathie sei ja „nichts als“ Placebo und daher zwar vielleicht in gewisser Weise wirksam, aber nicht so, wie man das von modernen pharmakologischen Substanzen erwarten darf und daher auch kein Fall für die öffentlichen Kassen, sondern allenfalls ein Luxusprodukt für die Ewiggestrigen.
Ich will in diesem Blog die Perspektive umdrehen und zum einen zeigen, dass das eine wissenschaftlich gesehen altmodische Perspektive ist und zum anderen, dass Placebo eigentlich die allerspezifischste Arznei ist, die es gibt. Schräg, oder? Ja, stimmt, aber folgen Sie mir, dann werden Sie sehen warum.
Die Begriffsentstehung des Placebobegriffs [1]
Placebo ist ein Begriff, der medizinhistorisch als „Ersatz für die eigentliche Arznei“ konnotiert ist. Das kam daher, dass man im ausgehenden Mittelalter bezahlte Klageweiber die Totengesänge hat singen lassen, die bei der Totenwache üblicherweise gesungen wurden. Dazu gehört der Psalm 116 in dem die Sequenz vorkommt: „Placebo Domino in regione vivorum – ich werde dem Herrn gefallen im Lande der Lebenden“. So wie das „Singen der Placebos“ zum Sinnbild des Ersatzes für die eigentliche Totenklage wurde, so wurde auch das medizinische Placebo im 18. Jahrhundert zum Ersatz für die eigentliche Arznei. Den Ersatz wandte man dann an, wenn man entweder nichts Besseres hatte, oder den Patienten für einen Hypochonder hielt, der am besten mit einem Alibiarzneimittel zu behandeln wäre statt mit einer der stark mit Nebenwirkungen behafteten damals üblichen Substanzen. Daher rangiert in der medizinischen Begriffshierarchie das Placebo ganz unten: Ersatz für das Echte, Beruhigung für die etwas Verrückten, Scheinarznei für die Psychofälle.
Placebo als pharmakologische Kontrollsubstanz
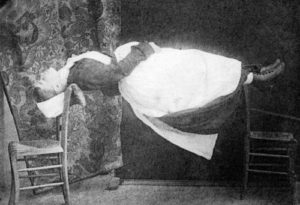
Von dort ist es nicht mehr weit zu der Einsicht, dass man im Rahmen eines verblindeten Versuches all die psychologischen Effekte kontrollieren könne, die im Rahmen einer Behandlung auftreten, wenn man – ohne Wissen des Patienten und idealerweise auch ohne Wissen des behandelnden Arztes – eine Leersubstanz, ein Placebo, verabreicht. Damit war der moderne Doppelblindversuch geboren, in Deutschland durch den Pharmakologen Martini installiert, in Amerika etwa zeitgleich eingeführt und in den „Cornell Conferences on Therapy“ der 40er Jahre für die pharmakologische Testung verpflichtend gemacht. In einer Untersuchung des Mesmerschen „Magnetisierens“ in Paris im Jahre 1784 hatte man gesehen, dass eine Patientin, die ihren Behandler sah in alle möglichen hypnotischen Verzückungszustände verfiel (siehe Abbildung 1; die Abbildung zeigt ein vergleichbares Phänomen aus späterer Zeit). Sobald man aber einen Vorhang zwischen Behandler und Patientin spannte, so dass diese nicht mehr sehen konnte, wann der Behandler seine magnetischen Striche und Bewegungen machte, waren die Anfälle nicht mehr auslösbar. Die „Verblindung“ war geboren. Denn man hatte die Macht der Suggestion erkannt. [2,3]
Abbildung 1: Beispiel einer hypnotischen Trance, wie sie in Paris durch Suggestion vom Psychiater und Hypnotiseur Charcot ausgelöst wurde. Die abgebildete Dame konnte sich in Hypnose versteifen wie ein Brett, so dass sie zwischen zwei Stühlen liegen konnte;
aus: Désiré Magloire Bourneville (1840-1909) & Paul Regnard (1850-1927), Iconographie photographique de la Salpêtrière. Service de M. Charcot (Paris: Adrien Delahaye & Co., 1876-1877, 1878). Verfügbar in Princeton, Graphic Arts Collection GAX 2012; https://www.princeton.edu/~graphicarts/2012/07/visual_psychology_and_jean-mar.html
Daher folgte: Wollte man die „reine“ Wirkung einer Substanz testen, dann musste man die psychologischen Effekte der Erwartung, der Suggestion, der Beeinflussung, des therapeutischen Rahmens ausschließen oder kontrollieren. Das geschieht eben in einem Doppelblindversuch mit Hilfe der Verblindung, die wiederum die Verabreichung eines Placebos erfordert, so dass Patient und behandelnde Personen denken, es ist eine echte Substanz verabreicht, die aber gar nicht enthalten ist. Damit kann man in der Kontrollgruppe die Effekte des natürlichen Krankheitsverlaufes, des Glaubens der Patienten, der Erwartung der Ärzte, alle Fehler, die durch unsaubere Messung entstehen und viele andere Effekte mehr abbilden. Subtrahiert man dann die Effekte in der Behandlungsgruppe von diesen, so hat man sozusagen den „Netto-Effekt“ der pharmakologischen Substanz oder den „wahren“, echten Therapie-Effekt. So geht, kurzgesagt, die Logik der modernen Doppelblindstudie, die Placebo als Kontrollsubstanz einsetzt.
Aus dieser Logik leitet sich auch die Idee ab, das Placebo sei so etwas wie der Abfalleimer der klinischen Forschung und daher wenig nützlich und nicht therapietauglich.
Das Kuriositätenkabinett der Placeboforschung
Aus diesen klinischen Studien und vielen Einzelbeobachtungen leiten sich auch viele Anekdoten und Einsichten ab, die zeigen, dass diese psychologischen Effekte – denn das sind im wesentlichen die therapeutischen Anteile des Placeboeffektes – alles andere als vernachlässigbar sind. Ich gebe eine kurze Inventarliste wieder.
Die Farbgebung spielt eine Rolle, wenn man gewisse Effekte erzielen will. Darum ist Viagra blau, denn im Englischen heißen Pornos „blue films“ und assoziieren „blau“ mit Sex. Markenaspirin mit Bayerkreuz wirkt stärker als generisches Aspirin ohne Label. Anekdoten erzählen davon, wie Patienten allein durch den Glauben aus schweren Zuständen herausfanden. Ein Klassiker ist immer noch die deutsche Studie von Rehder, der am Robert-Bosch-Krankenhaus einen Fernheiler untersuchen sollte [4]. Er wählte drei ziemlich hoffnungslose Fälle aus und sagte diesen Patientinnen, sie würden durch einen weltberühmten Heiler behandelt werden. Allerdings hatte der Heiler seine Behandlung schon abgeschlossen, ohne dass die Patientinnen das wussten und zwar ohne Effekt. Als die Patientinnen aber der Meinung waren, sie würden an jenem Tag behandelt und über Schriften und Informationen gebührend vorbereitet waren, besserte sich ihr Befinden schlagartig und zwar so, dass eine Patientin, die wegen eines schweren Gallensteinleidens bettlägerig war und operiert werden sollte, sich selber als geheilt entließ; ein Jahr später wurde sie doch operiert und man entfernte 52 Gallensteine.
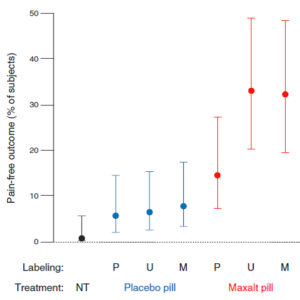
Beecher, der Altmeister der Placeboforschung, stellte als Militärarzt im zweiten Weltkrieg fest, dass er mit Kochsalzinjektionen erstaunliche Erfolge erzielen konnte, als ihm das Morphium ausging. Interventionen funktionieren dann besser, wenn sie von enthusiastischen Behandlern angewandt werden. Und selbst wenn man Placebo ganz offen gibt, also mit der Information „Wir geben Ihnen hier mal etwas, das enthält zwar keinen Wirkstoff, hat aber schon vielen geholfen. Versuchen sie es, vielleicht hilft es Ihnen auch.“, kann es erstaunliche Effekte haben. In einer älteren klassischen Studie sahen Park und Covi deutliche Effekte bei Angstpatienten. [5] Und in neuerer Zeit hat Ted Kaptchuk diesen Ansatz repliziert, einmal an Patienten mit Reizdarm, einmal an Patienten mit Depression und einmal an Migränepatienten [6-8]. Die letzte Studie ist besonders interessant, weil es sich um eine Anwendung im Akutfall handelte und weil das offene Placebo gleichzeitig mit einem Placebo verglichen wurde, das als starke Migränearznei, einem Triptan, gekennzeichnet war, sowie mit derselben Migränearznei, die als Placebo falsch benannt war und der Migränearznei, die richtig gelabelt worden war. Das Interessante: Placebo ist selbst als offenes Placebo, also als solches bezeichnet, wirksamer als Nichtbehandlung, und die wirksame Migränearznei als Placebo etikettiert ist statistisch nicht von Placebo zu unterscheiden (Abbildung 2).
Abbildung 2 – Ergebnisdarstellung von Kam-Hansen et al [8]: Prozent der Patienten, die im Akutfall nach Intervention schmerzfrei waren. NT = Nichtbehandlung; Behandlung Placebo: es wurde Placebo verabreicht (blau); Behandlung Maxalt: es wurde ein wirksames Triptan verabreicht (rot); Labeling: die für Patienten sichtbare Bezeichnung war entweder Placebo (P), nicht deklariert (U), oder Maxalt; angegeben sind mittlere Verbesserungsraten und 95% Konfidenzintervalle; http://stm.sciencemag.org/content/6/218/218ra5
Das sind nur ein paar Kuriosa, die zeigen sollen: Placebo-Effekte sind alles andere als trivial. Sie können im Gegenteil sehr stark und klinisch bedeutsam sein. In Studien maskieren sie nicht selten die Effekte von starken pharmakologischen Substanzen, eben weil die Effekte der Psychologie so stark sind, dass sie die pharmakologischen Effekte sogar teilweise umkehren können.
Placebo-Effekte sind psychologische Effekte der Erwartung und des Lernens
Die Placeboforschung ist sich mittlerweile ziemlich einig: Im Placeboeffekt äußert sich unsere Psychologie und modifiziert pharmakologische Prozesse beträchtlich. Entweder, indem sie diese verstärkt, etwa durch Erwartung, oder konterkariert, wenn die Erwartung etwa falsch gesteuert wird durch eine unbeholfene Kommunikation, von der es allzu viele gibt; dann nennt man sie Nocebo-Effekte. Wenn etwa ein Operateur zu seinem Patienten sagt „Wir machen Sie jetzt fertig“ (und meint: Wir bereiten Sie für die Operation vor – so gehört von einer Kollegin vor ein paar Jahren), dann kann die unbewusste Botschaft (unser Unbewusstes hört „ich werde fertiggemacht“ im Sinne von „niedergemacht“) die pharmakologische Wirkung des Beruhigungsmittels zunichtemachen. Jedenfalls, in den Placeboeffekten zeigen sich die Effekte von Kommunikation, Erwartung, auch von Lernerfahrungen, kurzum, alles was unsere menschliche Psychologie so zu bieten hat. Wenn jemand im Laufe seines Lebens gute und heilsame Erfahrungen mit der Anwendung von Medikamenten gemacht hat, kann eben auch ein offenes Placebo über unbewusste Lernerfahrungen positive Effekte auslösen.
Placebo-Effekte zeigen sich auch in bildgebenden Verfahren
Dass diese Effekte nicht nur eingebildet sind oder das Ergebnis von Antwortverhalten netter Patienten, die es ihrem Doktor rechtmachen wollen, zeigte sich seit Anfang der 2000er Jahre in einer Reihe von bildgebenden Verfahren. Dabei werden entweder radioaktive Marker ins Blut gegeben, die dann den Effekt eines Neurotransmitters imitieren, oder es wird die Durchblutung bestimmter Gehirnareale gemessen, so dass man sieht, an welchen Stellen vermehrte oder verringerte Aktivität herrscht. So konnte man zeigen: die großen endogenen Netzwerke, etwa das endogene Opioidnetzwerk, oder das Dopaminnetzwerk sind an der Entstehung von Placebo-Effekten beteiligt. Bei Menschen, die auf schmerzlindernde Suggestionen mit einer Schmerzlinderung reagieren, sind exakt die gleichen Areale im Gehirn aktiv, die dann aktiviert werden, wenn man durch externe Opiatgabe pharmakologisch Schmerzen lindert. Bei Parkinsonpatienten, die auf Placebo reagieren, sind exakt die dopaminhaltigen Gehirnkerne aktiv und schütten Dopamin aus, die bei Gesunden ausreichend Dopamin produzieren würden. Wir können daher davon ausgehen, dass therapeutische Effekte, die durch Placebo ausgelöst werden, echt sind und in unserer Neurobiologie verankert.
Entspannung führt zu Entzündungshemmung
Ein wichtiger Baustein im Verständnis der Placebowirkung ist der sog. „antiinflammatorische Reflex“ [9]. Er besteht in folgendem Phänomen: alle aktivierten Makrophagen, also die erste Linie in unserer unspezifischen Immunabwehr, haben aktivierte Rezeptoren für Acetylcholin auf ihrer Membran. Wenn nun irgendwo im Organismus eine Entzündung vorhanden ist – und die meisten chronischen Erkrankungen sind mit irgendwelchen Entzündungsprozessen verquickt – dann wird diese Entzündung u.a. durch solche aktivierten Makrophagen vermittelt. Wenn wir uns in einen vertieften Entspannungszustand begeben, dann wird durch die Aktivierung des Parasympathikus vermehrt Acetylcholin ausgeschieden. Dieses kann dann wiederum die Entzündungsreaktion der aktivierten Makrophagen bremsen, weil diese auf das Acetylcholin mit einer Reduktion ihrer Aktivität reagieren. Das ist der „antiinflammatorische Reflex“. Interessanterweise führt dieser Effekt natürlich nur dort zu einer Herabregulierung der Immunaktivität, wo eine Überaktivität vorher vorhanden war. Werden Patienten gut behandelt, fühlen sie sich wohl und erwarten Besserung, dann verlieren sie ihre Angst, Hoffnung kehrt ein und sie entspannen sich. Womöglich zum ersten Mal seit langer Zeit [10]. Und auf diese Weise kann der Placebo-Effekt direkt in die immunologisch vermittelte Entzündungssituation eingreifen [11].
Und wir sehen: der Placebo-Effekt wirkt offenbar über diese Achse spezifisch und zwar dort, wo Entzündung aktiv ist und nirgendwo sonst. Würden wir eine systemische Entzündungshemmung einführen, etwa durch eine Cortisonspritze oder eine stärkere Dosis Alkohol , dann würde dies zu einer Immunsuppression überall im Organismus führen und nicht nur dort, wo wir uns dies wünschen. Das ist auch der Grund, weswegen übermäßiger Alkoholkonsum mit Krankheiten assoziiert ist, bei denen das Immunsystem seiner Aufgabe nicht gut nachgekommen ist, wie etwa Krebs, oder warum Cortison auf lange Sicht Nebenwirkungen produziert. Placebo tut das nicht. Es führt allenfalls zu einer Regulation der Entzündungslage dort, wo es nötig ist, weil nur überaktivierte Makrophagen auf die Acetylcholinausschüttung reagieren können.
Spezifische Opioidantwort durch unspezifische Stimulation
Genauso ist es auch, wenn ein Placebo das endogene Schmerzreduktionssystem aktiviert, das dann von innen heraus Schmerzen reguliert. Unsere Schmerzen werden ja nicht nur an der Peripherie, durch Entzündungen, erzeugt, etwa wenn im Rahmen eines Knochenbruches Entzündungsmediatoren ins Gewebe ausgeschüttet werden, die für die Schmerzen an der Bruchstelle verantwortlich sind. Sie werden vor allem im chronischen Falle zentral „erzeugt“ indem die Impulse, die für die Weiterleitung von Schmerzen sorgen nicht mehr von denen kontrolliert werden, die für deren Blockade verantwortlich sind. Die letzteren sind jene durch Endorphine und Enkephaline, endogene opiatähnliche Substanzen, vermittelten schmerzhemmenden Impulse, die natürlich auch bei akuten Schmerzen und bei der akuten Schmerzstillung von Bedeutung sind. Man kann nun eine pharmakologische Schmerzblockade durch Opiate einführen. Dann übernehmen kurzfristig die von außen zugeführten Opiate die Arbeit der endogenen Opioide, die im Falle von Schmerzen nicht aktiv genug sind, um eine Schmerzblockade zu erreichen. Das ist ziemlich effektiv, wie wir wissen. Es führt aber auch zu Problemen. Denn zum einen machen Opiate schnell abhängig, weil sie eben die Eigenproduktion der Endorphine durch negatives Feedback drosseln. Zum anderen haben Opiate starke Nebenwirkungen. Denn es gibt kaum eine Zelle und kaum ein System im Organismus, das keine Opiatrezeptoren aufweist. Daher wirken Opiate nicht nur zentralnervös, sondern auch peripher, etwa im Darm, oder an Immunzellen. Das führt zu Verstopfung, Immunsuppression und vielen anderen Nebenwirkungen.
Was passiert aber, wenn der Organismus die nötigen Endorphine selber produziert? Dann wirken sie natürlich nur dort, wo der Organismus sie braucht, nämlich in den Schmerzzentren des Gehirns. Eine Sucht aufgrund von Schmerzplacebos oder Verstopfung deswegen ist bislang noch nicht bekannt geworden.
Placebo – die spezifischste Arznei
Diese beiden Beispiele mögen genügen um zu zeigen: Placebo ist eigentlich spezifischer als die vermeintlich spezifische Opiat- oder Cortisongabe, um nur zwei Beispiele zu nennen. Denn: es erzeugt nur dort endogen ausgelöste Wirkungen, wo der Körper die Wirkung braucht und nicht überall im Körper, wie ansonsten alle pharmakologischen Substanzen, die von außen zugeführt werden. Diese Pauschalwirkung aller pharmakologischen Substanzen führt zu den Nebenwirkungen, die sich leider kaum vermeiden lassen und die den Preis der pharmakologischen Wirkungen darstellen. Daher sind paradoxerweise eigentlich Placebowirkungen die spezifischsten, denn sie erzeugen – wenn sie wirken – nur dort Wirkungen wo man sie braucht. Und sonst nirgendwo.
Daher wäre es eigentlich klüger, den Placeboeffekt als Selbstheilungseffekt zu deklarieren. Denn er ist der Reflex der Selbstheilfähigkeiten unseres Organismus. Und die klügste Therapie wäre die, die es schafft, diesen Selbstheileffekt auszulösen ohne Nebenwirkungen.
Placebo ist Selbstheilung
Offenkundig verfügt unser Organismus über die Fähigkeit, sich selber zu regenerieren. Aber anscheinend benötigen wir dazu Impulse von außen. Sich hinzusetzen und vorzunehmen „jetzt heil ich mich mal selber“ funktioniert selten, außer bei selbst-limitierenden akuten Krankheiten wie Infekten oder so. Manchmal, unter therapeutisch sehr guten Bedingungen, haben Imaginationsübungen solche Wirkungen [12]. Wir Menschen sind Beziehungswesen. Offenbar brauchen wir den Kontakt mit anderen, die Versicherung, dass jetzt alles gut wird. Daher sind in allen indigenen Heilritualen Spezialisten für Heilung vorhanden, Schamanen, Medizinmänner, in unserer Kultur Ärzte, die diese Selbstheilfunktionen aktivieren [10, 13]. Denn anscheinend ist die Beziehung zu anderen, denen man vertraut, eine wichtige Komponente. Aber nichtsdestotrotz ist das, was dann ausgelöst wird alles andere als ein unspezifischer Brei an Wirkungen. Es ist vielmehr die allerspezifischste Wirkung, die der Organismus bereit stellt. Denn sie führt nur dort zu Wirkungen, wo er sie braucht. Sonst nirgends. Und die größte therapeutische Kunst wäre es wie gesagt, solche Effekte auszulösen.
Möglicherweise ist Homöopathie in der Tat Placebo. Aber vielleicht ist sie genau solch ein Placebo: die Kunst, eine solche, sehr spezifische Selbstheilwirkung auszulösen. Ob das durch das Gespräch allein geht, oder ob man dazu auch die Kügelchen braucht wäre interessant zu untersuchen.
Literatur
[1] Ich habe die Originalliteratur und ausführlichere Argumente und Bezüge in folgenden Texten ausführlich zitiert; dort auch der Nachweis für die originalen Quellen, die ich hier der Kürze halber nur dort zitiere, wo ich direkt darauf Bezug nehme:
Walach, H. (2017). Der Minderwertigkeitskomplex der Psychotherapie oder die Frage nach dem Placebo: Einige Gedanken zur derzeitigen Diskussion. Verhaltenstherapie, 27, 53-56. https://www.karger.com/Article/Abstract/453050
Schmidt, S., & Walach, H. (2016). Making sense in the medical system: Placebo, biosemiotics, and the pseudomachine. In F. Goli (Ed.), Biosemiotic Medicine (pp. 195-215). Cham: Springer.
Walach, H. (2015). Placebo studies (double-blind studies). In J. D. Wright (Ed.), International Encyclopedia of the Social & Behavioral Sciences (2nd Edition ed., Vol. 18, pp. 157–163). Oxford: Elsevier.
Walach, H. (2015). Reconstructing the meaning effect – The capacity to self-heal emerges from the placebo concept. Tidsskrift for Forskning i Sygdom og Samfund, 23, 111-139. https://tidsskrift.dk/sygdomogsamfund/article/view/23016
Walach, H. (2013). Placebo effects in Complementary and Alternative Medicine: The selfhealing response. In L. Colloca, M. A. Flaten & K. Meissner (Eds.), Placbo and Pain: From Bench to Bedside (pp. 189-202). Amsterdam: Elsevier-Academic Press.
Walach, H. (2011). Placebo controls: historical, methodological and general aspects. Philosophical Transactions of the Royal Society Biological Sciences, 366, 1870-1878. http://rstb.royalsocietypublishing.org/content/366/1572/1870
[2] Florey, E. (1995). Ars Magnetica. Franz Anton Mesmer 1734-1815: Magier vom Bodensee. Konstanz: Universitätsverlag Konstanz.
[3] Kaptchuk, T. J. (1998). Intentional ignorance: A history of blind assessment and placebo controls in medicine. Bulletin of the History of Medicine, 72, 389-433.
[4] Rehder, H. (1955). Wunderheilungen, ein Experiment. Hippokrates, 26, 577-580.
[5] Park, L. C., & Covi, L. (1965). Nonblind placebo trial. Archives of General Psychiatry, 12, 336-345.
[6] Kaptchuk, T. J., Friedlander, E., Kelley, J. M., Sanchez, M. N., Kokkotou, E., Singer, J. P., et al. (2010). Placebos without deception: A randomized controlled trial in irritable bowel syndrome. PLoS One, 5(12), e15591.
[7] Kelley, J. M., Kaptchuk, T. J., Cusin, C., Lipkin, S., & Fava, M. (2011). Open-label placebo for major depressive disorder: A pilot randomized controlled trial. Psychotherapy and Psychosomatics, 81, 312-314.
[8] Kam-Hansen, S., Jakubowski, M., Kelley, J. M., Kirsch, I., Hoaglin, D. C., Kaptchuk, T. J., et al. (2014). Altered placebo and drug labeling changes the outcome of episodic migraine attacks. Science Translational Medicine, 6, 218ra215.
[9] Tracey, K. J. (2007). Physiology and immunulogy of the cholinergic antiinflammatory pathway. Journal of Clinical Investigation, 117, 289-296.
[10] Frank, J. D. (1981). Die Heiler: Wirkungsweisen psychotherapeutischer Beeinflussung; vom Schamanismus bis zu den modernen Therapien. Stuttgart: Klett-Cotta.
[11] Pacheco-López, G., Engler, H., Niemi, m.-B., & Schedlowski, M. (2006). Expectations and associations that heal: Immunomodulatory placebo effects and its neurobiology. Brain, Behavior, and Immunity, 20, 430-446.
[12] Erstling, T. (2011). Krebs mit inneren Bildern behandeln. Selbst aktiv etwas tun. Ahlerstedt: Param Verlag.
[13] Moerman, D. E. (2002). Meaning, Medicine, and the „Placebo Effect“. Cambridge: Cambridge University Press.
